Повреждение связочного аппарата голеностопного сустава в футболе
Франциско Биоска
Введение
Травмы связок голеностопного сустава являются одними из самых распространенных не только в спорте (футболе), но и в повседневной жизни. В Великобритании «неспортсмены» получают 5000 травм голеностопного сустава в день, в США эти цифры более чем в 4 раза выше(Rendstrom 1992, Karlson 2004). Среди спортсменов 40% всех травм приходится на повреждения этого сустава (Balduke 1987), Травмы голеностопного сустава составляют 10% от всех неотложных спортивных травм (Barlef 1999).
Данные статистические исследования, безусловно, являются актуальными и важными, однако в вопросах эпидемиологии и профилактики травматизма мы привыкли ориентироваться на исследования , проводимые УЕФА (руководитель исследования профессор Jan Ekstrand). В 2008 году в исследовании принимали участие такие футбольные клубы, как Интернационале, Реал , Бенфика, Порто, Арсенал, Манчестер Юнайтед, Челси, Ливерпуль, Аякс, ПСВ, АЗ Алкмаар, Брюгге, Андерлехт, Бавария, Боруссия, Гамбург и Шахтер. Во всех этих командах в полной мере идет работа по уменьшению травматизма, игроки играют на великолепных натуральных полях, то есть присутствуют все аспекты, сокращающие количество травм. В ходе исследования получены следующие результаты : 12,2% всех травм составили повреждения голеностопного сустава, из них 37,7% пришлось на травмы боковых латеральных связок, которые, в свою очередь, значимо превалируют в структуре всех повреждений связок голеностопного сустава(83,4%). Поэтому в данной работе речь пойдет исключительно о травмах боковых латеральных связок.
Анатомия
Латеральная группа связок голеностопного сустава представлена передней таранно–малоберцовой связкой (ПТМС), задней таранно–малоберцовой связкой (ЗТМС) и пяточно–малоберцовой связкой (ПМС). ПТМС и ПМС имеют большое клиническое значение. Выраженность их повреждения лежит в основе функционального теста, определяющего объем травмы. ПТМС предупреждает движение таранной кости вперед, а ПМС предупреждает движение пяточной кости вовнутрь (супинация), в то время как ЗТМС препятствует движению таранной кости назад. Механика движения состоит в комбинации «сгибание–супинация», а потому при получении травмы в первую очередь страдает ПТМС, а при более серьезных травмах еще и ПМС.
Латеральная группа связок голеностопного сустава представлена передней таранно–малоберцовой связкой (ПТМС), задней таранно–малоберцовой связкой (ЗТМС) и пяточно–малоберцовой связкой (ПМС). ПТМС и ПМС имеют большое клиническое значение. Выраженность их повреждения лежит в основе функционального теста, определяющего объем травмы. ПТМС предупреждает движение таранной кости вперед, а ПМС предупреждает движение пяточной кости вовнутрь (супинация), в то время как ЗТМС препятствует движению таранной кости назад. Механика движения состоит в комбинации «сгибание–супинация», а потому при получении травмы в первую очередь страдает ПТМС, а при более серьезных травмах еще и ПМС.
Классификация
В соответствии со всемирно принятой классификацией Kannus/Renstrom (1991) травмы связок голеностопного сустава различаются по степени тяжести: степень I – растяжение связки, степень II – частичный разрыв, степень III – полный разрыв. Однако, несмотря на все достоинства подобной классификации, лично нам более импонирует классификация Гамильтона (Hamilton, 1982), так как в ней лучше отображается соотношение диагноз — анатомическая структура, а также механизм получения травмы: степень I – растяжение связки, степень II – разрыв ПТМС, ПМС не повреждена, степень III – разрыв ПТМС и ПМС.
Диагностика
Любопытно, что для верификации степени повреждения связок голеностопного сустава рекомендуемое время проведения клинического осмотра составляет 4–7 дней после получения травмы (Van Dijk, 1994). Также рекомендуется соблюдать правила Оттавы для определения необходимости проведения рентгенологического иссдедования. Я называю это любопытным, потому что в футболе эти критерии неприменимы, так как диагноз и сроки восстановления важно знать в день ее получения, а не 4–7 дней спустя. С другой стороны, в профессиональном спорте рентгенография и УЗИ суставов играют определяющую роль в постановке диагноза на любом этапе диагностического поиска . Для выработки оптимальной тактики лечения принципиально важны сбор анамнеза, осмотр и дополнительные исследования.
Анамнез. Следует восстановить механизм получения травмы (очень помогает просмотр видеозаписи). Необходима информация о предшествующих травмах, выяснить было ли при получении травмы ощущение щелчка (признак тяжести повреждения), боль (сильная боль, уменьшающаяся через 3–4 часа – признак тяжести травмы, сразу после получения травмы больше болевых ощущений вызывает повреждение I–II степени, чем III степени).
Осмотр. Представляется очень важным различать гемартроз от периартикулярной гематомы. Часто гематому перед лодыжкой в форме мячика для пинг–понга считают признаком тяжести травмы. Наш опыт показывает, что это не так. Далее надо оценить деформацию сустава: если она явная,то это указывает на более серьезное повреждение (перелом с вывихом, например). Кровоизлияние для нас служит непрямым показателем тяжести травмы, хотя его объем в голеностопном суставе оценить сложнее, чем в коленном, а гематома обычно появляется через 48–72 ч.
Клинический осмотр. Для нас очень важен симптом переднего выдвижного ящика или симптом Кастанье ( рис. 1) и симптом бокового выдвижного ящика (рис.2), а также локализация боли ( рис.3). Если тест на передний выдвижной ящик отрицательный, мы имеем дело с травмой степени I, если он положительный, но тест на боковой выдвижной ящик отрицательный – степень II (разрыв ПМТС, ПМС не повреждена), если оба теста положительны – степень III (разрыв ПМТС и ПМС). Однако всегда следует принимать во внимание сокращение перонеальных мышц, которое может провоцировать ложные отрицательные тесты, и предшествующие хронические травмы, провоцирующие ложные положительные тесты.
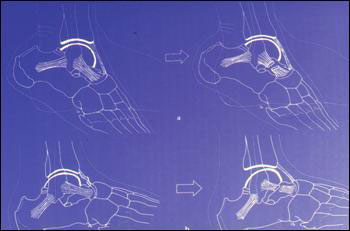
Рис.1 Передний выдвижной ящик
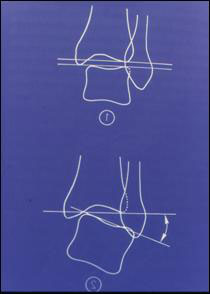
Рис.2 Боковой выдвижной ящик
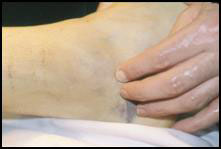
Рис.3
Дополнительные обследования. Можно выполнить стандартное рентгенологическое исследование (для исключения перелома V плюсневой кости), функциональную рентгенографию (многие авторы правомерно сомневаются в его необходимости, но в нашей ситуации мы считаем его необходимым), артрографию (мы данный метод не используем, но еще несколько лет назад широко использовалась назад французской школой травматологов), УЗИ сустава (возникает сложность с правильной интерпритацией, но с каждым днем становится информативнее, всегда есть с чем сравнить, функциональна). Компьютерная томография помогает исключить остеохондральные повреждения, Магнитно–резанансная томография используется для исключения костной контузии и отека, которые влияют на длительность восстановления. МРТ рекомендуется, если при нагрузке в лангете есть болевые ощущения. Нужно помнить, что оценка состояния ПТМС затруденена и при УЗИ и при МРТ, так как связка очень прочно крепится к капсуле).
Лечение
Уже довольно давно было доказано, что полная иммобилизация сустава препятствует нормальной выработке коллагена и провоцирует дезинтеграцию волокон связки, что препятствует ее нормальному заживлению. В этой связи гипсовая повязка, обеспечивающая полную иммобилизацию сустава противопоказана, если мы имеем дело с повреждением только связочного аппарата. Мобилизация (сгибание–разгибание) и минимальный стресс при движении голеностопного сустава вовнутрь, напротив, улучшают качество рубца (больше коллагена и волокна расположены более равномерно) и предотвращает мышечную атрофию, а также рефлекторную альгодистрофию, не распространенную у молодых пациентов–неспортсменов, но опаснейшую для футболиста. В этой связи лечение состоит в отказе от иммобилизации и является функциональным.
Мы планируем лечение следующим образом.
Степень I
Покой, лед, компрессия, подъем (RICE – rest, ice, compression, elevation – общепринятая английская аббревиатура), с использованием бандажа или стабилизатора несколько часов спустя после травмы до появления нормальной подвижности и отсутствия болевых ощущений. Иногда это происходит сразу же, и игрок может продолжать игровую деятельность.
Степень II и степень III имеют во многом общие цели: отсутствие боли, полная подвижность, отсутствие нестабильности и полный мышечный контроль. При этом:
Степень II
Введение факторов роста в зону ПМТС
Использование стабилизатора Aircast
Бег через 4–5 дней
Возобновление игровой деятельности через 2 недели
Введение факторов роста в зону ПМТС и ПМС
Использование стабилизатора Aircast
Бег через неделю
Возобновление игровой деятельности через 3 недели
Степень III
До ввода факторов роста рекомендуется внутримышечное введение диклофенака. Ряд авторов при использовании факторов роста рекомендует также профилактическое введение антибиотиков , но ,наш взгляд, эта позиция спорна. В случае травмы степени III при отсутствии ожидаемой динамики следует спустя неделю повторить введение ФР.
Реабилитационный процесс имеет огромное значение. Следует сосредоточить внимание на проприоцепции (тренировка нейромышечного контроля), а также на полноценном выполнении программы реабилитации до возобновления полноценных тренировок (мы всегда составляем ее в индивидуальном порядке в письменной форме). При этом необходимо всегда руководствоваться принципами отсутствия боли и постепенного увеличения нагрузок.
Профилактика
Профилактика должна основываться на сокращении числа факторов риска (мы называем ее теоретической): начиная с контроля морфотипа, покрытия поля, отдыха – все те общие внешние факторы, которые могут спровоцировать травму. Основу практической профилактики составляет тренировка нейромышечного контроля (проприоцепции), которую травмированному игроку рекомендуется выполнять ежедневно в течение минимум месяца, а затем продолжать работать над проприоцепцией постоянно минимум два раза в неделю. В идеале работа над нейромышечным контролем должна быть частью обычной тренировки всей команды. Спорным является вопрос, о применении футболистами тейпов на тренировках и во время игр. Наше мнение однозначно: дети – нет ( кроме игроков с травмами), взрослые футболисты при отсутствии предшествующих травм (расслабленность ПМТС) по желанию, но если травмы уже случались раньше – обязательно.
Обратим внимание на то, что тейпинг ограничивает подвижность и может снизить проприоцептивное чувство сустава. С другой стороны, эффективность тейпинга через 30 мин тренировки или игры довольно сомнительна (повышенная подвижность, удары по мячу, пот), но на практике это компенсируется ощущением уверенности у игрока. Хотя с точки зрения биомеханики стабилизаторы превосходят тейпинг уже через 10 минут тренировки/игры, однако в футболе их использование не рекомендуется, так как они вызывают чувство дискомфорта у игроков.
Естественно, лучшее лечение – профилактика. Но если повреждение получено – правильный своевременно поставленный диагноз позволит выбрать лечение, результатом которого станет корректное заживление и максимально быстрое восстановление игрока. При этом важно четко понимать, что повторная травма и ее переход в хроническую — наши самые главные враги.
